〒213-0002 神奈川県川崎市高津区二子1丁目7−17
リバーサイドマンション杉崎 102 二子新地駅 徒歩3分
| 月 | 火 | 水 | 木 | 金 | 土 | 日祝 | |
|---|---|---|---|---|---|---|---|
| 9:00〜13:00 | ● | ● | ● | ● | ● | ● | ─ |
| 15:00〜19:00 | ● | ● | ● | ● | ● | ● | ─ |
坐骨神経痛:診療ガイドライン基づいたリハビリの実践方法
公開日:2026/02/13
更新日:2026/00/00

坐骨神経痛に対する理学療法と保存的治療に関する国際的なガイドラインをまとめたものです。
治療の第一選択として、患者への教育、活動性の維持、専門家による運動療法の重要性が強調されており、徒手療法は補助的な手段と位置づけられています。
症状の経過に合わせて、初期の運動指導から慢性期の機能回復訓練へと段階的に移行するアプローチが推奨されています。
全体としてエビデンスの質は低から中程度であるため、画一的な治療ではなく、個々の反応に応じた調整が求められます。また、重篤な神経症状や**レッドフラグ(危険信号)**が確認された場合には、速やかに専門医へ紹介する判断基準も示されています。
目次
「レッドフラッグ(赤信号)」とは、坐骨神経痛などの症状において、緊急の対応や専門医への紹介、精密検査(画像検査など)が必要となる深刻な疾患や神経学的兆候を指します。
具体的には、以下のような症状や状態が含まれます。
以下の症状がある場合は、直ちに専門医への紹介が必要です。
• サドル麻痺(会陰部の感覚消失): 股間の周りの感覚がなくなること。
• 排尿・排便機能障害: 新たに発生した尿失禁や便失禁、排尿困難など。
• 両側性の重度な神経障害: 両足に及ぶ深刻な麻痺や感覚障害。
• 急速に悪化する筋力低下: 特定の筋肉の力が急速に弱まっていく状態。
• 発熱: 感染症の疑い。
• 原因不明の体重減少: 悪性腫瘍(癌)などの疑い。
• 癌の既往歴: 過去に癌を患ったことがある場合。
• 最近の重度な外傷: 骨折などの疑い。
• 感染リスク: 免疫不全などの状態。
緊急ではないものの、以下のような場合も専門医への紹介や画像検査、手術などの検討対象となります。
• 難治性の痛み: 適切な保存療法(教育、運動療法など)を数週間行っても耐えがたい痛みが続く場合。
• 改善が見られない場合: 4〜6週間経過しても意味のある改善が見られない場合、ケアの強化や専門医への紹介が検討されます。
• 初期スクリーニング: 臨床現場では、まずレッドフラッグの有無を確認することが第一歩とされています。
• ルーチン検査の回避: レッドフラッグがない場合、初期段階でのルーチンな画像検査(MRIなど)は推奨されていません。
• 禁忌: レッドフラッグがある場合、脊椎へのスラスト法(ボキボキ鳴らすような手技)などの強い徒手療法は避けるべきです。
坐骨神経痛において手術を検討するタイミングや判断基準は、症状の緊急性と保存療法の効果に基づき、主に以下の3つの段階に分けられます。
以下の症状(レッドフラッグ)がある場合は、保存療法の期間にかかわらず、緊急の評価と手術の検討が必要になります。
• 馬尾症候群(Cauda Equina Syndrome): 会陰部の感覚消失(サドル麻痺)、新たに発生した排尿・排便機能障害、あるいは両足に及ぶ深刻な神経障害。
• 進行性の運動麻痺: 特定の筋肉の力が急速に弱まっていくなど、神経学的な欠損が急速に悪化している状態。
• 深刻な疾患の疑い: 発熱、原因不明の体重減少、癌の既往歴、重度の外傷、感染症のリスクなど、脊椎以外の深刻な原因が疑われる場合。
特別なレッドフラッグがない場合、まずは教育、活動維持、運動療法などの保存療法を第一選択として開始します。しかし、4〜6週間経過しても「意味のある改善」が見られない場合は、以下のステップが検討されます。
• ケアの強化: 治療内容の強化や、専門医への紹介、画像検査(MRIなど)、硬膜外注射、そして手術の検討が行われます。
• 目標の未達成: 職業上の目標や機能的な目標が達成できていない場合も、紹介の基準となります。
症状が持続し、保存療法で十分な効果が得られない場合、以下の基準で手術が検討されます。
• 難治性の痛み: 適切な保存療法を行っているにもかかわらず、痛みが改善せず耐えがたい状態が続いている。
• 重度の症状の持続: 6〜12週間、重度の症状が持続している患者に対しては、早期の手術が検討されることがあります。
• 手術の目的: 早期の手術は、短期間(短期的)でのより早い症状緩和に寄与する可能性があるとされています。
手術を検討する上で重要なのは、手術が常に最善の選択とは限らないという点です。ソースによれば、早期の手術は短期的には早い回復をもたらす可能性がありますが、長期的には保存療法と比較して必ずしも優れた結果を保証するものではないとされています。
したがって、多くのガイドラインでは、深刻な神経学的兆候がない限り、まずは段階的な保存療法を優先し、患者の希望や臨床的な経過を慎重に評価した上で、手術に踏み切るかどうかが判断されます。
結論から申し上げますと、坐骨神経痛において、手術が保存療法よりも長期的に優れた結果をもたらすという保証はないとされています。
• 短期的な効果: 6〜12週間にわたって重度の症状が続いている特定の患者においては、早期の手術を行うことで、保存療法よりも短期的にはより早い症状の緩和が得られる可能性があります。
• 長期的な効果: 長期的なスパンで見た場合、手術を受けた患者と保存療法を継続した患者との間で、症状の改善率や結果に決定的な差はないと考えられています。
• 第一選択としての保存療法: このような背景から、馬尾症候群などの緊急を要する「レッドフラッグ」がない限り、まずは教育、活動維持、運動療法といった保存療法を第一選択(ファーストライン)として行うことが、世界の主要なガイドラインで一貫して推奨されています。
•判断のポイント :手術を検討するのは、適切な保存療法を4〜6週間行っても意味のある改善が見られない場合や、耐えがたい痛みが続く(難治性の痛み)、あるいは運動麻痺が進行しているといった場合に限られます。
つまり、手術は「早く痛みを取りたい」という短期的なニーズには応えられる可能性がありますが、最終的な治り具合という長期的な視点では、保存療法も同様に有効な選択肢となります。
手術か保存療法のどちらを選択するかは、まず緊急性の有無(レッドフラッグ)を確認し、その後に症状の持続期間と自身の生活目標を照らし合わせて判断することが基本となります。
主な判断基準と選択のポイントは以下の通りです。
以下の**レッドフラッグ(赤信号)**に該当する場合は、保存療法を選択する段階ではなく、直ちに専門医への紹介や手術の検討が必要です。
• 馬尾症候群の疑い: 股間周りの感覚消失、新たな排尿・排便障害、両足の深刻な神経障害。
• 進行性の運動麻痺: 足の筋力が急速に弱まっている場合。
• 深刻な疾患の兆候: 発熱、原因不明の体重減少、癌の既往歴、重度の外傷など。
レッドフラッグがない場合、世界の主要なガイドラインでは、**保存療法を第一選択(ファーストライン)**として推奨しています。
• 教育、活動性の維持、専門家の指導下での運動療法を少なくとも4〜6週間継続し、経過を観察します。
• この期間は、手術のリスクを避けながら、自己管理と自然治癒の可能性を探る時期となります。
適切な保存療法を4〜6週間続けても**「意味のある改善」が見られない場合**、あるいは耐えがたい痛みが続く場合は、専門医への紹介や手術が具体的な選択肢に入ってきます。
手術を検討する際、患者は以下のメリットとデメリットを天秤にかけることになります。
• 手術のメリット: 6〜12週間にわたって重度の症状が続いている場合、手術は保存療法よりも短期的にはより早い症状の緩和をもたらす可能性があります。
• 長期的な結果: 長い目で見れば、手術が保存療法よりも優れた結果をもたらすという保証はありません。最終的な回復度合いは、どちらを選んでも大きな差がないことが示唆されています。
最終的な選択には、患者自身の状況や希望(患者の嗜好)が反映されるべきだとされています。
• 「仕事に一刻も早く復帰したい」「早期の痛み緩和を最優先したい」という場合は、6〜12週間の時点で手術が有力な選択肢となります。
• 「手術のリスクを避けたい」「長期的に治ればよい」という場合は、保存療法を継続、あるいは強化する道を選びます。
このように、**「まずは保存療法で様子を見つつ、4〜6週間で改善がなければ、自身の生活スケジュールや痛みの許容度に応じて手術を検討する」**というステップが、ガイドラインに沿った合理的な選択の進め方と言えます。
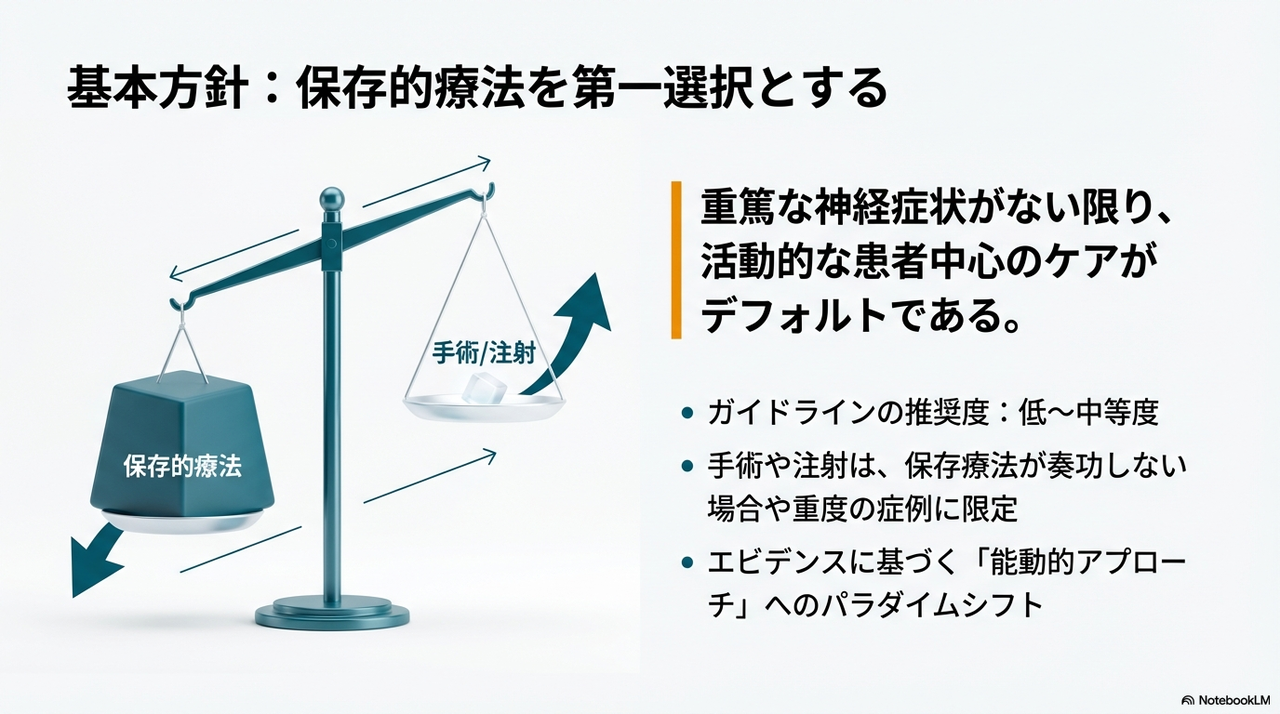
坐骨神経痛に対するリハビリテーションの基本方針は、**保存的療法を第一選択(ファーストライン)**とし、患者中心のアクティブなケアを行うことです。
具体的な基本方針は以下の通りです。
ガイドラインで一貫して推奨されている初期介入は以下の3点です。
• 患者教育と安心感の提供: 痛みの原因(解剖学的情報)、予測される経過、自己管理戦略について説明し、患者の不安を解消します,。
• 活動性の維持: 安静(ベッドでの休息)を避け、可能な範囲で日常生活を継続し、段階的に通常の活動へ戻るよう促します,。
• 監督下での運動療法: 個々の症状に合わせ、専門家の指導のもとで調整された運動プログラム(症状ガイド下のエクササイズ)を実施します,。
症状の経過期間(ステージ)に応じて、リハビリの内容を調整します。
• 急性期(0〜6週間): 痛みの教育と、痛みを和らげる特定の方向への動き(方向嗜好性を用いたマッケンジー法など)を中心に行います。
• 亜急性期(6〜12週間): 体幹や下肢の筋力強化、持久力トレーニング、および神経の滑走性を高める神経系モビライゼーション(ニューロダイナミクス)を検討します。
• 慢性期(12週間以降): 仕事や特定の活動への復帰を目的とした機能訓練や、心理社会的側面も考慮した多角的(マルチモーダル)なプログラムに重点を置きます。
• 徒手療法: モビライゼーションやマニピュレーションは、単独で行うのではなく、運動療法の補助的な手段として短期間の症状緩和のために検討されます。
• 受動的療法の回避: 牽引、鍼治療、電気療法などの受動的な手法のみに頼るケアは、高い効果を示すエビデンスが不足しているため、日常的な使用は推奨されていません,。
• 定期的な再評価: 数週間ごとに経過を観察し、開始から4〜6週間経過しても意味のある改善が見られない場合は、治療の強化や専門医への紹介を検討します,。
• レッドフラッグの確認: 前述の通り、馬尾症候群の兆候や急速に悪化する麻痺などがある場合は、リハビリを継続せず直ちに専門医による精密検査が必要です。
坐骨神経痛のリハビリテーションは、画一的なプログラムではなく、個別の評価に基づき、患者が主体的に動くことをサポートすることが基本となります。
坐骨神経痛に対する第一選択(ファーストライン)の保存療法は、深刻な神経学的兆候(レッドフラッグ)がない限り、患者中心のアクティブなケアを基本としています。
具体的な内容は以下の通りです。
ガイドラインで一貫して推奨されている初期介入は、以下の3点に集約されます。
• 患者教育と安心感の提供: 身体の構造(解剖学的情報)や予測される経過、自己管理戦略を説明し、患者が現状を理解して安心できるようにサポートします。これはガイドラインの根幹(コーナーストーン)とされています。
• 活動性の維持(安静の回避): ベッドでの安静(寝たきり)を避け、可能な限り通常の日常生活を継続し、段階的に活動を戻していくよう促します。
• 監督下での運動療法: 専門家の指導のもと、個々の症状に合わせた「症状ガイド下」の運動プログラムを提供します。これには、痛みの程度や反応を見ながら強度を調整していくことが含まれます。
• 徒手療法(モビライゼーションやマニピュレーション): 短期的な症状緩和や可動域改善のために、運動療法と組み合わせて検討されます。
• ただし、徒手療法のみ(単独療法)での継続的な効果は限定的であるため、あくまでアクティブなリハビリの補助として位置づけられています。
症状の経過期間に応じて、リハビリの内容を調整します。
• 急性期(0〜6週間):
◦ 痛みに関する教育と、個別の定期的な身体活動を促します。
◦ 方向嗜好性(Directional Preference): 足の痛みが軽減・中心化(中枢化)する特定の動きや姿勢(マッケンジー法のような反復運動など)を特定し、実施します。
• 亜急性期(6〜12週間):
◦ 筋力・調整トレーニング: 身体機能の欠損に合わせて、体幹や下肢の段階的な筋力強化および持久力トレーニングを追加します。
◦ 神経系モビライゼーション: 神経の過敏性が症状に関与している場合、神経を滑走させるテクニックを検討します。
• 慢性期(12週間以降):
◦ 仕事や特定の活動への復帰を目的とした機能訓練、多角的(マルチモーダル)なプログラムに重点を置きます。

• 受動的療法のみのケア: 牽引、鍼治療、電気療法などの受動的な手法をルーチンで行うことは、高い効果を示すエビデンスが不足しているため推奨されていません。
• ルーチンな画像検査: レッドフラッグがない場合や、症状の改善が見られないといった臨床的な指標がない限り、初期段階でのMRIなどの画像検査は推奨されません。
開始から4〜6週間経過しても意味のある改善が見られない場合は、治療内容の強化や、専門医への紹介、注射、あるいは手術の検討といったステップへと進みます。
手術を回避するために今すぐ取り組むべき対策は、専門用語で「保存療法(保存的ケア)」と呼ばれます。多くの国際的なガイドラインでは、深刻な神経学的兆候(レッドフラッグ)がない限り、この保存療法を**第一選択(ファーストライン)**として推奨しています,,。
手術を回避し、症状を改善させるための具体的な対策は以下の通りです。
かつては「腰痛にはベッドでの安静」が推奨されていましたが、現在のガイドラインでは、ベッドでの休息よりも、可能な範囲で通常の日常生活や仕事を続けることが強く推奨されています。
• 段階的な活動への復帰: 無理のない範囲で、徐々に普段の活動量を戻していくことが回復への近道です。
痛みの原因や、今後どのような経過をたどるか(自然経過)を正しく理解することは、治療の根幹(コーナーストーン)とされています。
• 自己管理戦略: どのように自分で症状をコントロールするかを学び、過度な不安を取り除くことが、回復を促進します。
単に動くだけでなく、専門家の指導のもとで自分に合った運動プログラムを行うことが重要です,。
• 方向嗜好性の特定: 多くの専門家が推奨するのは、**特定の動きや姿勢によって足の痛みが軽減したり、痛みの場所が中心(腰)に寄ってきたりする反応(中心化現象)**を探ることです。この「楽になる方向」の動きを繰り返し行うエクササイズ(マッケンジー法など)が効果的です。
• 段階的な負荷: 症状の反応を見ながら、筋力トレーニングや持久力トレーニングへと負荷を強めていきます。
関節の調整(モビライゼーションなど)は、それ単体で行うのではなく、運動療法と組み合わせて行うことで、短期間の症状緩和に役立ちます。
• 受動的な治療(受け身の治療)だけに頼るのではなく、自ら動くプログラムの一部として取り入れることが大切です。
• 受動的療法のみに頼る: 牽引、鍼、電気療法などの受動的なケアをルーチンで行うことは、高い効果を示す根拠が不足しているため、推奨されていません。
• 不要な画像検査: 深刻な症状がない段階でのルーチンなMRI検査などは、かえって回復を遅らせる可能性があるため推奨されません。
• 4〜6週間の継続: まずはこれらの保存療法を4〜6週間しっかりと行い、経過を再評価してください,。
• 長期的な結果: 6〜12週間症状が続く場合、手術は短期的には早い回復をもたらすことがありますが、長期的には手術をしても保存療法を続けても、結果に大きな差はないことが示されています。
今すぐ手術を検討すべき例外(レッドフラッグ) もし、股間周りの感覚がない、急に尿や便が出にくくなった(または漏れる)、足に力が入らなくなったといった症状が出た場合は、手術を回避しようとせず、直ちに専門医を受診してください。
まずは、専門家の指導のもとで「活動の維持」と「適切なエクササイズ」を開始することが、手術を回避するための最も有効なステップとなります。
参考文献に基づくと、保存療法が適応となりやすく、良好な経過をたどりやすい臨床的な特徴や条件がいくつか示されています。
以下の特徴を持つ方は、保存療法による改善が期待しやすいと言えます。
最も重要な指標の一つは、**特定の動きや姿勢によって、足の痛みやしびれが軽減したり、痛みの位置が腰の方へ移動(中心化)したりする反応(方向嗜好性)**が見られることです。
• 評価段階でこの反応が確認できる人は、その動きを取り入れた「マッケンジー法」などの症状ガイド下のエクササイズによって、効果的な改善が見込める可能性が高いとされています,。
保存療法は、以下のような深刻な症状がないことが大前提であり、これらに該当しない場合は第一選択として推奨されます,,。
• 馬尾症候群(排尿障害や会陰部の感覚消失など)の兆候がない。
• 進行性または重度の運動麻痺(筋力の急激な低下)がない。
• 癌、感染症、骨折などの疑いがない。
発症から0〜6週間の急性期、あるいは6〜12週間の亜急性期にある方は、段階的な保存療法のプログラム(教育、活動維持、運動療法)によって改善する可能性が高いステージにあります,。
• 多くのガイドラインで、まずは4〜6週間の保存療法を行い、その経過を見てから次のステップを検討することが推奨されています,。
保存療法の成功には、患者自身の参加が不可欠です。
• 活動性を維持できる: 安静にせず、可能な範囲で日常生活を続けられる方は、回復が促されます。
• 自己管理ができる: 教育を通じて痛みの原因や経過を正しく理解し、指導されたエクササイズを自宅でも継続できる(セルフマネジメント)方は、良好な結果を得やすいとされています。
手術は短期的(6〜12週間程度)には早い痛み緩和をもたらすことがありますが、長期的(1〜2年後など)な視点では、手術をしても保存療法を続けても、最終的な改善率に大きな差はないことが示されています。
• 「リスクを避けてじっくり治したい」という価値観を持つ方は、保存療法の恩恵を最大限に受けられると言えます。
まとめると、**「特定の動かし方で痛みが和らぐ反応があり、深刻な麻痺がなく、自ら進んで体を動かそうとする方」**は、保存療法で効果が出やすい特徴を備えていると言えます。
慢性期(12週間以上)の坐骨神経痛におけるリハビリテーションでは、症状が長期化している(持続的な障害がある)ケースに対し、**「多角的(マルチモーダル)リハビリテーション」**の一環として心理社会的介入が重視されます。
具体的な内容は以下の通りです。
運動療法や徒手療法に**心理社会的介入(Psychosocial interventions)**を組み合わせて提供することが検討されます。
慢性的な障害がある場合、活動に対する不安を軽減し、段階的に活動量を増やしていくアプローチが強調されます。
仕事への復帰や特定の活動能力の回復を目的として、職業的(Vocational)なサポートや人間工学的(Ergonomic)な助言を取り入れます。
単なる痛みの緩和だけでなく、個々の患者の仕事や生活に特化した能力の回復(Restoration of work and activity-specific capacities)に重点を置きます。
このように、慢性期のリハビリでは、身体的なトレーニングだけでなく、患者の生活環境や心理的な側面(活動への恐怖や仕事への不安など)にも働きかける包括的な支援が重要となります。
「漸増的暴露(ぜんぞうてきばくろ:Graded exposure)」とは、活動に対する恐怖や不安を和らげながら、段階的に日常生活や仕事の動作に戻していくアプローチです。特に症状が長引く慢性期(12週間以降)において、心身両面から回復を促すために重視されます。
参考文献に基づいた具体的な進め方は以下の通りです。
まず、活動に対する心理的な障壁を減らすために、以下のステップを基盤とします。
• 正しい情報の提供: 身体の構造(解剖学的情報)や、坐骨神経痛の予測される経過を正しく理解し、過度な不安を解消します。
• 自己管理戦略: 自分でどのように症状をコントロールするかを学び、安心感(Reassurance)を得ることが治療の根幹となります。
「動くと悪化するのではないか」という不安を抱えがちですが、初期段階から少しずつ動くことが推奨されます。
• 安静(ベッドでの休息)を避ける: 可能な範囲で通常の日常生活を継続するよう促されます。
• 段階的な機能的負荷: 個別に調整された身体活動を行い、日常生活のタスクへ段階的に戻る「機能的負荷(Functional loading)」をかけていきます。
「正しい知識で安心する」→「安静を避けて少しずつ動く」→「特定の活動に必要な負荷を段階的にかける」**というステップを踏むことで、活動に対する不安を克服していきます。
多角的(マルチモーダル)リハビリテーションにおいて併用される人間工学的な介入は、主に12週間以上症状が持続する「慢性期」仕事や特定の活動能力を回復させることを目的に実施されます。
具体的には、以下のような役割と内容が含まれます。
単なる痛みの緩和にとどまらず、実際の仕事や日常生活で必要とされる具体的な動作(タスク)を安全に行えるよう、職業的(Vocational)なサポートとともに提供されます。
患者が抱える持続的な障害に対し、職場環境の調整や動作の工夫など、**人間工学的な視点からの入力(Ergonomic input)**が行われます。
人間工学的な介入は単独で行われるのではなく、運動療法、徒手療法、および心理社会的介入と組み合わされた包括的なリハビリテーションの一環として位置づけられています。
このように、人間工学的な介入は、慢性期の患者が仕事への復帰や、特定の活動への再参加を達成するための実用的な支援として重視されています。
「職場復帰を助けるための人間工学的な助言(エルゴノミクス・インプット)は、主に症状が12週間以上続く**「慢性期」**において、持続的な障害がある患者に対して重視されるアプローチです。
参考文献に基づくと、職場復帰を支援するための具体的な考え方と内容は以下の通りです。
単に一般的な筋力を鍛えるだけでなく、実際の仕事で必要とされる具体的な動作や能力(職能特有の能力)を回復させることに重点を置きます。
• 仕事で必要な姿勢や動作(重いものを持つ、長時間座るなど)を安全に行えるよう、個別の身体機能に合わせてトレーニングを調整します。
人間工学的な助言は単独で行われるのではなく、以下の要素を組み合わせた**「多角的(マルチモーダル)なプログラム」**の一部として提供されます,。
• 運動療法: 体幹や下肢の強化。
• 心理社会的介入: 「動くと痛むのではないか」という不安を軽減するための「漸増的暴露(段階的な負荷)」など。
• 職業的サポート: 職場環境の調整や復帰プロセスの支援。
まとめると、人間工学的な助言とは、「その人の仕事内容に特化した身体機能のトレーニング」と「職場環境や作業動作の調整」を組み合わせ、心理的な不安もケアしながら段階的に復帰を目指す支援のことを指します。
[1]I. A. Bernstein, Q. Malik, S. Carville, and S. P. Ward, “Low back pain and sciatica: summary of NICE guidance,” BMJ, vol. 356, Jan. 2017, doi: 10.1136/BMJ.I6748.
[2]P. V. Wambeke et al., “Low back pain and radicular pain,” Jan. 2017, doi: 10.57598/r287c.
[3]Zaina et al., “A Systematic Review of Clinical Practice Guidelines for Persons With Non-specific Low Back Pain With and Without Radiculopathy: Identification of Best Evidence for Rehabilitation to Develop the WHO’s Package of Interventions for Rehabilitation.,” Archives of physical medicine and rehabilitation, 2023, doi: 10.1016/j.apmr.2023.02.022.
[4]R. Chou, A. Qaseem, V. Snow, D. E. Casey, P. G. Shekelle, and D. K. Owens, “Diagnosis and Treatment of Low Back Pain: A Joint Clinical Practice Guideline from the American College of Physicians and the American Pain Society,” Annals of Internal Medicine, vol. 147, no. 7, pp. 478–491, Oct. 2007, doi: 10.7326/0003-4819-147-7-200710020-00006.
[5]M. J. Stochkendahl et al., “National Clinical Guidelines for non-surgical treatment of patients with recent onset low back pain or lumbar radiculopathy,” European Spine Journal, vol. 27, no. 1, pp. 60–75, Jan. 2018, doi: 10.1007/S00586-017-5099-2.
[6]A. T. Apeldoorn, N. M. Swart, D. Conijn, G. Meerhoff, and R. Ostelo, “Management of low back pain and lumbosacral radicular syndrome: the Guideline of the Royal Dutch Society for Physical Therapy (KNGF).,” European Journal of Physical and Rehabilitation Medicine, Feb. 2024, doi: 10.23736/s1973-9087.24.08352-7.
[7]O. Yaman, A. Guchkha, S. Vaishya, M. Zileli, C. C. Zygourakis, and J. Oertel, “The role of conservative treatment in lumbar disc herniations: WFNS spine committee recommendations,” Feb. 2024, doi: 10.1016/j.wnsx.2024.100277.
[8]S. Z. George et al., “Interventions for the Management of Acute and Chronic Low Back Pain: Revision 2021,” Journal of Orthopaedic & Sports Physical Therapy, vol. 51, no. 11, Oct. 2021, doi: 10.2519/JOSPT.2021.0304.
[9]H. B. Albert and C. Manniche, “The Efficacy of Systematic Active Conservative Treatment for Patients With Severe Sciatica : A Single-Blind, Randomized, Clinical, Controlled Trial,” Spine, vol. 37, no. 7, pp. 531–542, Apr. 2012, doi: 10.1097/BRS.0B013E31821ACE7F.
[10]E. Thoomes, D. Falla, J. A. Cleland, C. Fernández-de-las-Peñas, A. Gallina, and M. de Graaf, “Conservative management for lumbar radiculopathy based on the stage of the disorder: a Delphi study.,” Disability and Rehabilitation, pp. 1–10, Oct. 2022, doi: 10.1080/09638288.2022.2130448.
[11]Luites et al., “The Dutch Multidisciplinary Occupational Health Guideline to Enhance Work Participation Among Low Back Pain and Lumbosacral Radicular Syndrome Patients.,” Journal of occupational rehabilitation, 2022, doi: 10.1007/s10926-021-09993-4.
[12]W. C. H. Jacobs et al., “Surgery versus conservative management of sciatica due to a lumbar herniated disc: a systematic review,” European Spine Journal, vol. 20, no. 4, pp. 513–522, Apr. 2011, doi: 10.1007/S00586-010-1603-7.
ごあいさつ
長引いた痛みを一人で治すのは困難なことが多いです。
困ったときは自身で判断せずに適切な処置を受けるために専門家に相談しましょう。
もし、お近くにお住まいで、困っているならば、一度ひまわり接骨院までお問い合わせください。腰痛・坐骨神経痛の専門家の新幡が、ご相談に乗ります。
気軽にご相談ください。
新着情報・お知らせ
11(水)・23(月)は祝日の為、お休みなります。
お気軽にお問合せください

営業日カレンダー
| 2026年1月 | ||||||
| 日 | 月 | 火 | 水 | 木 | 金 | 土 |
| 1 | 2 | 3 | ||||
| 4 | 5 | 6 | 7 | 8 | 9 | 10 |
| 11 | 12 | 13 | 14 | 15 | 16 | 17 |
| 18 | 19 | 20 | 21 | 22 | 23 | 24 |
| 25 | 26 | 27 | 28 | 29 | 30 | 31 |
| 2026年2月 | ||||||
| 日 | 月 | 火 | 水 | 木 | 金 | 土 |
| 1 | 2 | 3 | 4 | 5 | 6 | 7 |
| 8 | 9 | 10 | 11 | 12 | 13 | 14 |
| 15 | 16 | 17 | 18 | 19 | 20 | 21 |
| 22 | 23 | 24 | 25 | 26 | 27 | 28 |
お電話でのお問合せ・相談予約
<受付時間>
月~土
9:00〜13:00 /15:00〜19:00
※日曜・祝日は除く
フォームは24時間受付中です。お気軽にご連絡ください。
- トップページ
ひまわり接骨院
住所
〒213-0002
神奈川県川崎市高津区二子1丁目7−17 リバーサイドマンション杉崎 102
アクセス
二子新地駅 徒歩3分
駐車場:近隣にコインパーキングあり。自転車・バイクは店舗前に駐輪場がございます。
受付時間
月~土
9:00〜13:00 /15:00〜19:00
定休日
日曜・祝日




